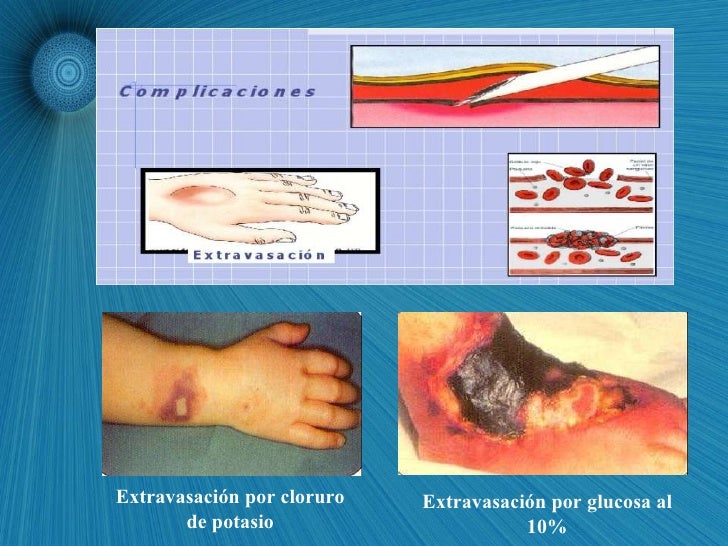
Extravasación de quimioterapia.
La extravasación se define como
salida del líquido intravenoso a los tejidos adyacentes. Es una complicación
relativamente frecuente (0,1-6,5%) y el daño tisular va a depender del tipo de
fármaco, la cantidad y concentración del mismo, el lugar de infusión y las
medidas terapéuticas adoptadas.
Los fármacos citotóxicos se
clasifican según su agresividad en:
• Vesicantes (necrosis tisular):
cisplatino, doxorrubicina, epirubicina, mitomicina, paclitaxel, vinblastina,
vincristina, vinorelbina.
• Irritantes (irritación local):
bleomicina, carboplatino, ciclofosfamida, dacarbazina, etopósido, fluoruracilo,
ifosfamida.
• No agresivos: asparraginasa,
citarabina, fludarabina, gemcitabina, irinotecán, melfalán, metotrexate,
topotecán.
Lo más importante es la prevención
mediante la punción de una vía adecuada. En casos excepcionales se ha descrito
extravasación de fármacos citotóxicos al mediastino en pacientes portadores de
catéter venoso central.
Medidas generales: detener la infusión sin retirar
la aguja, ya que nos servirá para aspirar la máxima cantidad de fármaco y para
administrar el antídoto. En caso de formación de ampolla se extraerá su
contenido.
Medidas específicas: algunos de estos fármacos tienen
antídotos específicos como el dexrazosane que se administra iv con la
doxorrubicina. En otras ocasiones se recomienda la aplicación de frío o calor
seco dependiendo del agente quimioterápico extravasado.
Reacciones Infuisonales o
Hipersensibilidad.
Las reacciones infusionales
aparecen durante la infusión del agente quimioterápico. Se distinguen 2 tipos:
mediadas por citocinas e inmunoalérgicas. El tratamiento es el de las
reacciones alérgicas y en casos graves el de la anafilaxia.
Toxicidades del Tratamiento de
Quimioterapia
Toxicidad digestiva
Vómitos
Es una de las toxicidades más
frecuentes del tratamiento de quimioterapia. Es muy importante realizar una
anamnesis completa incidiendo en su relación con la ingesta y la sintomatología
asociada (náuseas, dolor abdominal, orofaríngeo o cervical o diarrea). Hay que
incidir en el número de episodios. Son factores de riesgo el sexo femenino, la
edad joven y el tipo de quimioterapia.
Según su gravedad los vómitos se
clasifican en:
• Grado 1: 1 episodio/día.
• Grado 2: 2-5 episodios/día.
• Grado 3: > 6 episodios/día.
Aporte de fluidos iv.
• Grado 4: complicaciones
potencialmente mortales.
Además de los vómitos derivados del
tratamiento de quimioterapia no hay que olvidar los vómitos de causa mecánica
ocasionadas por obstrucción o estenosis del tubo digestivo (infiltración tumoral
de la pared visceral, bridas postquirúrgicas, fibrosis postradioterapia,
carcinomatosis peritoneal, adenopatías, etc).
Diagnóstico: para un correcto
enfoque diagnóstico es esencial realizar una correcta anamnesis y una
exploración física exhaustiva. Si el paciente presenta algún signo de gravedad
se solicitarán pruebas complementarias.
• Analítica completa que incluya
bioquímica con función renal e iones, gasometría venosa, hemograma y estudio de
coagulación.
• Radiografías de tórax y abdomen
completo.
Tratamiento. Vómitos por
quimioterapia:
Emesis anticipatoria (antes de la
administración de QT): reflejo condicionado de acontecimientos adversos
previos. Se trata con ansiolítico vía oral en las 24-48H previas al ciclo
(benzodiacepinas de vida corta como alprazolam o lorazepam).
Emesis aguda (primeras 24H postQT)
o tardía:
• Antidopaminérgicos:
metoclopramida (10-20mg IV/VO) y neurolépticos (haloperidol 2,5-5 mg VO/SC,
clopromazina 25-50mg VO/IM/IV, tietilperazina 6,5mg VO).
• Antagonistas de receptores
serotoninérgicos (5-HT3): ondansetrón (8mg VO/IV), granisetrón (1mg/VO o 3mg/IV),
palonosetrón (0,25mg/IV), tropisetrón (5mg VO/IV).
• Corticoides: dexametasona (8-20mg
VO/IV), metilprednisolona (40-125mg VO/IV).
Diarrea
Etiología:
Quimioterapia: lesión directa de la
mucosa intestinal. Ocurre principalmente con antimetabolitos (metotrexato,
capecitabina, gemcitabina, fludarabina, etc), irinotecán, idarrubicina, taxanos,
interferón e interleucina.
Radioterapia: lesión directa de la
mucosa intestinal. La enteritis aguda es muy frecuente y su correcto manejo es
crucial para evitar interrupciones del tratamiento que puedan reducir su
eficacia.
La enteritis crónica tiene un
amplio espectro de sintomatología desde un cuadro similar al colon irritable
hasta una forma severa con crisis suboclusivas y malnutrición que suele
requerir cirugía.
Clínica:
En la anamnesis hay que hacer
hincapié en el número de deposiciones, el aspecto y la consistencia, la
presencia de productos patológicos y los síntomas asociados. Según todo esto
podremos clasificarla en:
• Grado 1: < 4 deposiciones/día.
• Grado 2: 4-6 deposiciones/día.
• Grado 3: > 7 deposiciones/día,
incontinencia, signos de deshidratación, necesidad de hidratación iv.
• Grado 4: Signos de deshidratación
severa con repercusión hemodinámica.
Tratamiento:
• Diarrea grado 1-2: dieta
astringente, hidratación vo y loperamida (4 mg con la primera deposición y 2 mg
con cada deposición hasta un máximo de 6-8/día). Si grado 2 suspender el
fármaco citotóxico.
Reevaluación a las 24H: si persiste
se valorará añadir antibiótico vo (quinolonas).
Reevaluación a las 48H: si persiste
sin datos de complicación se realizará una analítica completa con iones,
función renal y gasometría venosa, coprocultivo y toxina de C. difficile y
radiografía de abdomen. Se suspenderá loperamida y se añadirá octeotride (50-100mg/SC/8H).
• Diarrea grado 3-4 o diarrea
complicada (neutropenia, hipotensión, fiebre, inestabilidad hemodinámica): requiere
ingreso hospitalario. Se administrará octeotride y antibiótico IV (quinolonas).
Se suspenderá la quimioterapia
hasta resolución y se reiniciará a dosis más bajas.
Tiflitis neutropénica
También se denomina enterocolitis
necrotizante. Es una inflamación necrotizante del ciego y colon proximal que se
presenta en pacientes con neutropenia grado 4.
El cuadro aparece entre 10 y 14
días postquimioterapia y se caracteriza por fiebre, náuseas y vómitos, dolor
abdominal en fosa ilíaca derecha con distensión y diarrea sanguinolenta. Los
gérmenes más implicados son bacterias gran negativas entéricas (E. coli,
Klebsiella spp, Pseudomonas spp, Enterobacter spp), grampositivas (Staphylococcus
spp) y anaerobios (Clostridium spp); también hongos en menor grado (Candida
spp). El diagnóstico se realiza por TAC abdominal.
Tratamiento: dieta absoluta,
reposición hidroelectrolítica iv y tratamiento antibiótico de amplio espectro
con cobertura frente a gram negativos resistentes (ver neutropenia febril) y
soporte con G-CSF.
Mucositis
Complicación frecuente en el
paciente en tratamiento con quimioterapia o radioterapia, sobre todo en tumores
de cabeza y cuello. Se altera la mucosa del tracto gastrointestinal aumentando el
riesgo de infecciones. Son factores predisponentes: edad joven, desnutrición,
estado previo y cuidados de la cavidad oral deficientes y tipos y dosis de
citostático.
Clínica: dolor, odinofagia,
disgeusia y disminución de la ingesta. Si es intestinal aparecerá diarrea y
rectorragia. Aparece en los 7-10 días postquimioterapia y se resuelve en 2-4
semanas.
Según su gravedad se clasifica en:
• Grado 1: eritema.
• Grado 2: eritema, edema, úlceras.
Permite la ingesta.
• Grado 3: eritema, úlceras muy
dolorosas. Requiere hidratación iv.
• Grado 4: requiere nutrición
enteral o parenteral.
Diagnóstico: en la anamnesis
incidiremos en la sintomatología, día del ciclo, esquema de quimioterapia, tratamiento
concomitante con radioterapia. Hay que saber si puede ingerir sólidos o
líquidos y evaluar el dolor (EVA). En la exploración física hay que examinar la
cavidad oral, el estado de nutrición e hidratación. Se solicitará una analítica
con función renal e iones y un hemograma para descartar neutropenia. Se tomarán
cultivos de exudado oral si se sospecha sobreinfección.
Tratamiento:
Analgesia: local (fármacos que
forman una película protectora o anestésicos locales) y sistémica (opioides
mayores si es necesario).
Higiene oral cuidadosa. Dieta
blanda evitando ácidos, comidas calientes y especias.
Asegurar ingesta y reposición
hidroelectrolítica. Si es necesario usar sueroterapia y nutrición enteral/parenteral.
Antimicrobiano si sospecha
sobreinfección:
Candida spp: enjuagues con nistatina 7-14
días. Se puede asociar fluconazol VO.
Herpes virus o herpes zóster:
aciclovir o valaciclovir.
Bacteriana: cefalosporina de 3ª
generación más aminoglucósido (sospecha de Gram negativos) o glucopéptido
(sospecha de Gram positivos).
Toxicidad cutánea
Es muy frecuente con los fármacos
antidiana. Aunque no suponen una amenaza en la vida del paciente producen gran
impacto en su calidad de vida.
Eritrodisestesia palmoplantar
Se presenta como disestesias
palmoplantares que evolucionan a edema y eritema simétrico y doloroso.
Producida por capecitabina, 5-fluorouracilo, docetaxel, gemcitabina, sorafenib
y sunitinib entre otros.
Tratamiento: emolientes e
hidratación adecuada. Usar ropa y calzado holgado. Evitar temperaturas extremas
y ejercicios intensos.
Toxicidad cutánea de los
inhibidores del EGFR (Gefitinib, Erlotinib)
El EGFR se expresa en células de la
piel por lo que su toxicidad es cutánea.
• Grado 1: erupción macular o
eritema sin síntomas asociados.
• Grado 2: erupción o eritema
pruriginoso que afecta menos del 50% de la superficie corporal.
• Grado 3: afecta más del 50% de la
superficie corporal o lesiones dolorosas (máculas, pápulas, vesículas).
• Grado 4: dermatitis exfoliativa
generalizada o úlceras.
Tratamiento: gel de baño con avena
y glicerina. Evitar alcohol. Fotoprotección.
• Grado 1: corticoides tópicos de
potencia intermedia (prednicarbato) y gel con eritromicina.
• Grado 2: asociar tetraciclinas
orales y antihistamínico si prurito.
• Grado 3-4: asociar corticoides
orales. Si hay lesiones sobreinfectadas añadir amoxicilina/clavulánico (500mg/8H
8-10 días) y aplicación tópica de detergente líquido seguido de mupirocina cada
12H.
Toxicidad neurológica
Es una complicación relativamente
frecuente aunque en raras ocasiones supone una urgencia oncológica. Se pueden
producir síndromes a nivel central como encefalopatía aguda y crónica, toxicidad
cerebelosa, parálisis de los pares craneales o mielopatía. La más frecuente es
la neuropatía periférica.
El oxaliplatino produce una
toxicidad sensitiva leve en puntas de manos y pies. Aparece a las 2 horas de la
infusión y suele desaparecer a los 7 días. Es dosis dependiente y empeora con el
frío.
El laringoespasmo por oxaliplatino
comienza con disestesias a nivel faríngeo que a veces se acompaña de disfagia y
dificultad respiratoria. Puede desencadenarse por bebidas frías. El tratamiento
consiste en corticoides en bolo aunque su efecto no está claro. Desaparece de forma
espontánea en minutos.
|
Toxicidad del
tratamiento de quimioterapia
|
|||
|
Toxicidad
|
Clínica
|
Tratamiento
|
Fármaco implicado
|
|
Astenia
|
Cansancio
que no se alivia a pesar ejercicio y fármacos del descanso
|
Soporte
nutricional, ejercicio y fármacos (corticoides, progestágenos y
psicoestimulantes)
|
Taxanos, cualquiera
|
|
Estreñimiento
|
Disminución
del nº de deposiciones asociado a más dureza de las heces
|
Dieta
rica en fibra, ejercicio físico y laxantes
|
Cualquiera
|
|
Esofagitis
|
Dolor
centrotorácico Odinofagia
|
Hidratación
analgesia y fluconazol si candidiasis asociada
|
Capecitabina, antraciclinas,
pemetrexed
|
|
Perforación intestinal
|
Abdomen agudo
|
Cirugía urgente
|
Bevacizumab
|
|
Onicodistrofia y
onicolisis
|
Alteración color y crecimiento.
Destrucción de las uñas
|
Higiene e
hidratación Asociar antibiótico tópico si sobreinfección
|
Taxanos, capecitabina
|
|
Alteraciones capilares
|
Alopecia,
fragilidad alteración en la pigmentación
|
No hay tratamiento eficaz
|
Cualquiera
|
|
Fotosensibilidad
|
Reacciones de hipersensibilidad
tras exposición solar
|
Evitar exposición solar en horas
centrales y fotoprotección solar
|
Cualquiera
|
|
Xerosis
|
Sequedad de piel conjuntiva
y membranas serosas
|
, Prevención con
urea al 5-10%
|
Cualquiera
|
|
Insuficiencia renal
aguda
|
Insuficiencia renal
leve y reversible Síndrome nefrótico
|
Prevención:
hidratación
|
Cisplatino
|
|
Toxicidad vesical
|
Cistitis hemorrágica
|
Prevención:
hidratación y mesna.
Hidratación, analgesia y
antiespasmódicos
|
Ifosfamida
|
|
Hipertensión arterial
|
Aumento de PAS y/o
PAD
|
IECAs, ARA-II o
antagonistas del calcio
|
Bevacizumab, sunitinib, sorafenib
|
|
Cardiotoxicidad aguda
|
Taquicardias supraventriculares
derrame pericárdico taponamiento cardiaco
|
Tratamiento del
derrame pericárdico y , taponamiento cardiaco
|
Antraciclinas
|
|
Cardiotoxicidad crónica
|
Insuficiencia
cardiaca congestiva
Disminución FEVI congestiva (reversible
tras suspender trastuzumab)
|
Tratamiento de la insuficiencia cardiaca
|
Antraciclinas, trastuzumab
|
|
Fenómenos tromboembólicos
|
Tromboembolismo pulmonar,
trombosis venosa profunda molecular
|
Anticoagulación con heparina de bajo peso
|
Bevacizumab
|
|
Toxicidad
pulmonar aguda
|
Pneumonitis intersticiales
inflamatorias
|
Interrupción del tratamiento
y corticoides
|
Bleomicina
|
|
Toxicidad pulmonar
crónica
|
Fibrosis pulmonar
|
Prevención. Corticoides
en los brotes
|
Bleomicina
|
|
Conjuntivitis
|
Enrojecimiento y
lagrimeo
|
Colirios de
corticoides y antiinflamatorios
|
Cualquiera
|
|
Hipotiroidismo
|
Astenia, cambios tróficos,
estreñimiento letargia
|
Monitorizar
hormonas , tiroideas y tratamiento hormonal sustitutivo si precisa
|
Sorafenib, sunitinib
|
|
Hipomagnesemia
|
Debilidad muscular
|
Suplementosde
magnesio
|
Sorafenib, sunitib
|
Recomendaciones Generales
Siempre que se valore en Urgencias
a un paciente oncológico es muy importante realizar un enfoque global que
comprenda todas las comorbilidades del paciente, ya que a veces la clínica del
paciente es derivada de dichas comorbilidades.
A la hora de evaluar la toxicidad
por quimioterapia es muy importante saber el día que se administró el ciclo y
la gravedad de la toxicidad, ya que esto nos permitirá instaurar el tratamiento
más apropiado.
No hay que olvidar la toxicidad
derivada de otros tratamientos como la radioterapia, como la mucositis y la
enteritis rádica.
Los fármacos citotóxicos pueden
interactuar con otros fármacos y esto ha de tenerse en cuenta a la hora de
prescribir medicación en el Servicio de Urgencias.
Cuando un paciente presenta
toxicidad derivada de un fármaco quimioterápico es muy importante suspenderlo
hasta que se resuelva y reintroducirlo posteriormente, bien a la misma dosis o
a dosis más bajas en función del grado de toxicidad.
No hay comentarios:
Publicar un comentario